高血压、高血糖对糖尿病肾病的影响
中国全科医学
特别关注
高血压、高血糖对糖尿病肾病的影响北京医院肾内科吴华
100730 卫生部北京医院肾内科 孙 颖,吴 华
糖尿病肾病是糖尿病最主要的微血管并发症之一,我国2型糖尿病患者并发肾病的患病率为
34.7%。随着我国经济的快速发展,人民生活水平的不断提高,糖尿病发病率逐年增加,糖尿
病肾病患者也随之增加。在发达国家糖尿病肾病已成为终末期肾病的首位病因,而在我国也已成为继
原发性肾小球疾病后的第二位病因,是糖尿病致、残致死的主要原因之一,因此有效防治糖尿病肾病
已成为当今重大课题之一。
糖尿病肾病的发展和分期
糖尿病肾病是糖尿病微血管病变之一,常同时伴发糖尿病视网膜病变。蛋
白尿是糖尿病肾病进展的标志。在糖尿病肾病早期,即持续微量蛋白尿期,检
测尿常规中尿蛋白可能是阴性或仅有微量,检测尿微量白蛋白排出率(UAER)
达20~200 μg/min或30~300 mg/24 h;一旦发展到临床糖尿病肾病期,即尿蛋白
(+)以上,UAER>200 μg/min或>500 mg/24 h,患者肾小球滤过率(GFR)
呈进行性下降,并往往出现血压升高,肾脏病理损害将进入不可逆转阶段,最
终发展为肾功能衰竭期。
糖尿病肾病分为5期,但1期、2期临床较难诊断,往往到了持续微量白蛋白
尿即糖尿病肾病3期时,临床才能确诊。此时经过积极有效的降压、降糖治疗,
部分患者尿白蛋白排出减少或转阴,肾病逆转或发展延缓。但是如果我们不能
做到定期为患者检查尿常规或尿微量白蛋白排泄率,直到患者出现了水肿、高
血压、大量蛋白尿、肾功能异常才考虑糖尿病肾病的可能,此时多已发展到糖
尿病肾病的4期,病变已经不可逆转。因此临床指南建议对糖尿病患者应定期
(1次/3~6个月)监测尿常规及进行尿微量白蛋白的检测,以便做到早期诊断、
早期治疗。糖尿病肾病的发生、发展遵循两条交叉曲线的规律,一条为蛋白尿
曲线,从阴性、微量到大量尿蛋白逐渐上升,另一条为肾小球滤过率曲线,从
高于正常、正常到逐渐下降,两条曲线多在糖尿病肾病4期交叉。
此外我们还应注意鉴别,对于有
糖尿病又有蛋白尿的患者,不应一律
诊断为糖尿病肾病,对糖尿病病史不
到5年、突然出现大量蛋白尿且肾功
能正常的患者,如果不伴糖尿病视网
膜病变,则基本可以排除糖尿病肾病
的可能,最好能够转诊到上级医院肾
病科行肾穿刺活检病理诊断,以便给
予正确的治疗方案。如果一味地按照
糖尿病肾病治疗,则会贻误病情。
糖尿病肾病的病因十分复杂,目
前尚不十分清楚,但主要有以下一些
危险因素:遗传、高血压、高血糖以
及肥胖、血脂异常、高尿酸。其中高
血压和高血糖是糖尿病肾病发生和发
展的重要危险因素。以往研究公认心
脑血管疾病是糖尿病最常见的合并症
和死亡直接原因,高血压和高血糖可
以使心脑血管病变的发病率明显增加。
高血压与糖尿病肾病的关系
高血压通过系统血压传递到肾小球毛细血管床,使球内压增高,滤过压增
高,从而导致和加重肾小球硬化。高血压和糖尿病肾病可互相促进。高血压可
使尿白蛋白水平正常的2型糖尿病患者尿白蛋白渐进性增加,并使有临床糖尿
病肾病的患者肾功能进行性恶化。通过抗高血压治疗可阻止或延缓上述两个过
程的发生和发展。已有研究表明血压控制水平是影响糖尿病预后的独立危险因
素。
肾小球滤过率(GFR)的下降与血压水平有关。根据2007版中国糖尿病防
治指南,蛋白尿<1 g/24 h的患者,血压控制应低于130/80 mm Hg[包括2007
年美国糖尿病学会(ADA)指南和欧洲心血管病学会/欧洲高血压学会(ESC/
ESH)指南也都将血压控制在130/80 mm Hg以下定为蛋白尿<1 g/d患者的降压目
标值];蛋白尿>1 g/24 h的患者,血压控制应低于125/75 mm Hg,其主要依据
是MDRD(The Modification of Diet in Renal Disease Study)临床循证医学研究。
该研究由美国国立卫生研究所(NIH)领导15个肾病中心,比较了不同降压目标
值对延缓慢性肾脏疾病患者肾损害进展的影响。MDRD研究结果认定:对于蛋
白尿>1 g/d的患者,平均动脉压(MAP)须严格控制至92 mm Hg才能有效延缓
肾损害进展。而且,在相同MAP水平上,降低收缩压及脉压比降低舒张压更重
要。因此该研究推荐将血压控制在125/75 mm Hg以下作为蛋白尿>1 g/d患者的
降压目标值。至于蛋白尿<1 g/d的CKD患者血压应控制到什么水平,MDRD研
究未下结论。
降压药物的选择和应用
在延缓糖尿病肾病的发生和发展中,我们选择哪种降压药获益更大呢?首
选的降压药为血管紧张素转换酶抑制剂(ACEI)、血管紧张素Ⅱ受体拮抗剂
(ARB)以及近年新上市的肾素抑制剂,在基础和临床研究中都有大量证据证
实可以改善早期糖尿病肾病的预后。ACEI类和ARB类降压药因其可降低肾小
球滤过压,改善肾内血流动力学,抑制炎症因子和细胞因子的生成和分泌,抑
制系膜细胞、成纤维细胞和巨噬细胞活化和增生,改善滤过膜通透性,减少尿
蛋白排出等作用而成为糖尿病肾病的首选。因此在临床上,当患者出现微量蛋
白尿时,不论有无高血压,都应给予ACEI或ARB的治疗。建议从小剂量开始,
每1~2周增加1个剂量,以患者能够耐受的最大剂量为宜,即不出现症状性低
血压、无药物相关的血清肌酐升高及高钾血症为宜。对于微量或少量蛋白尿患
者,通常应用1种药物,以1~2倍的剂量,在排除了其他干扰因素的情况下,
数月后多数患者尿蛋白可以达标。对于有大量蛋白尿的患者,首先应检查24小
时尿蛋白定量,然后逐步增加单个药物剂量,也可以ACEI联合ARB,根据每个
月尿蛋白定量的检查以及患者对药物的耐受状况,加减药物剂量(目前还没有
更多更好的循证医学证据证明联合用药比单药治疗效果更好)。如果应用ACEI
或ARB血压不能达标,可以联合钙离子拮抗剂。如果伴有水肿,可以联合利尿
剂。
β受体阻滞剂不作为首选,但对于中青年、心率较快、有缺血性心脏病史的
患者可以应用。此外在降压的同时,还需要限制钠盐摄入、增加锻炼、戒烟等
调整生活方式治疗。
高血糖与糖尿病肾病的关系
高血糖可引起肾脏一系列病理
生理改变,包括:非酶糖化终产物
增加、山梨醇产生增加、氧化应激
增强、蛋白激酶C和转化生长因子
(TGF)β活性增强等,从而导致肾
小球细胞外基质增加、细胞损伤及蛋
白尿增加等。另外长期高血糖使肾小
球处于高滤过状态,导致肾小球内的
高灌注和球内高压,从而使肾小球增
生肥大,基底膜增厚,毛细血管通透
性增加,蛋白尿形成,最终导致肾小
球硬化。
1993年由美国和加拿大29个医
学中心对1 441例1型糖尿病患者所进
行的DCCT研究,以其设计严格、规
模大、观察时间长而被公认为目前最
有说服力的研究,认为严格控制高血
糖能有效延缓糖尿病肾病的发生和发
展。研究表明,严格控制血糖能使1
型糖尿病患者微量白蛋白尿的发生率
下降39%,临床蛋白尿的发生率下降
54%。
英国前瞻性糖尿病研究
(UKPDS)是迄今历时最长的糖尿病
前瞻性研究,对入选的新诊断的2型
糖尿病患者干预10年以上,强化治疗
组平均HbA1c达7.0%,常规治疗组为
7.9%。强化治疗使任何糖尿病相关终
点的相对风险降低12%,这主要得益
于微血管并发症风险的降低。强化血
糖控制可以使2型糖尿病患者微量白
蛋白尿的发生减少30%。分析发现,
强化治疗后HbA1c每降低1%,任何糖
尿病相关终点的相对风险降低21%,
微血管并发症的风险可降低37%。
对于血糖的控制,目前推荐以
HbA1c作为血糖达标目标值方法。根
据2010年8月中华医学会第九次全国
内分泌学术会议发布的《中国成人2
型糖尿病HbA1c控制目标专家共识》,建议HbA1c监测可根据病情每3~6个月进
行一次,血糖控制目标一定要做到个体化,因人而异。对于老年糖尿病患者,
已有心血管疾病或高危者,血糖目标值应该放宽一些,以避免低血糖的发生和
死亡风险的增加。
降糖药物的选择以磺脲类口服药、胰岛素为首选,双胍类药物在肾功能正
常时可以应用,α糖苷酶抑制剂副作用较小,不论肾功能如何,都可以服用。对
于胰岛素增敏剂目前争论较大,美国已经下市,故不推荐使用。
专家提示
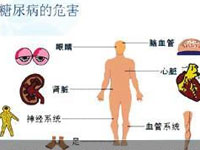
糖尿病是严重危害人类健康的疾病。糖尿病肾病的发生、发展与高血压、
高血糖密切相关。血压和血糖的控制水平均是影响糖尿病肾病预后的独立风险
因素。严格的血压、血糖控制在减少蛋白尿、保护肾功能、预防心脑血管并发
症方面具有重要的意义,此外我们还应注意血脂水平的调控,积极地应用他汀
类调脂药,应控制高尿酸血症,适当
限制蛋白质的摄入量,避免肾毒性药
物的使用。定期监测尿常规、尿蛋白
定量、肾功能和血糖水平,以便及时
调整治疗方案,力争使各项指标达
标,延缓糖尿病肾病的发生发展,同
时减少心血管并发症和致死性并发
症的发生,提高糖尿病患者的生活质
量。
- 上一篇:什么是糖尿病性肾病
- 下一篇:比早期还要早―早期糖尿病肾病专病门诊侧记
- 本文延伸阅读
- 2016-04-28
- 2016-04-29
- 2016-04-14
- 2016-04-29
- 2016-04-28
相关文章
- 糖尿病肾病孕妇分娩的处理方法
- 女性糖尿病肾病可以生孩子吗
- 糖尿病肾病患者能生孩子吗?
- 糖尿病肾病患者能吃避孕药吗?
- 糖尿病肾病可以怀孕吗?
- 女性糖尿病肾病患者能怀孕吗?
- 女性糖尿病肾病能否怀孕
- 避孕药对糖尿病肾病有危害吗
- 糖尿病患者可以怀孕生孩子吗?
- 患了糖尿病肾病还能怀孕吗
- 糖尿病肾病女性患者可以怀孕吗
- 避孕药易导致糖尿病肾病
- 热点排行
- 糖尿病肾病患者要选择什么样的医院
- 糖尿病与糖尿病肾病有什么区别
- 糖尿病肾病的典型症状有哪些
- 预防糖尿病肾病发生的方法
- 糖尿病肾病发生水肿病因有什么
- 糖尿病肾病饮食有哪些
- 糖尿病肾病的预防的八个方法?
- 糖尿病肾病该怎样诊断
免费提问